Еще в 1897 г. на конгрессе немецких хирургов И. Микулич высказал мысль о том, что вопрос о выборе метода хирургического лечения будет решаться не столько непосредственными результатами операций, сколько отдаленными их последствиями.
Резекция желудка, как радикальный метод лечения осложненных форм язвенной болезни желудка и двенадцатиперстной кишки, стал широко использоваться с 30-х гг. XX столетия. В России и странах СНГ ежегодно, только по поводу язвенной болезни, выполняется около 100 000 оперативных вмешательств, из них более половины составляют резекции желудка. После резекции желудка патологические синдромы развиваются у 20-40%, а после ваготомии у 40-50% пациентов. Эти патологические синдромы объединены в единую группу под названием болезни оперированного желудка.
Изучение отдаленных результатов после хирургического лечения, выявило большую группу заболеваний, которые получили обобщенное название «болезни оперированного желудка». Активное изучение болезней оперированного желудка началось с середины 60-х гг. Огромный вклад в изучение данной проблематики внесли видные отечественные ученные: Е.И. Захаров (1964), Б.В. Петровский (1967), Ю.М. Панцырев (1973), В.Х. Василенко (1974), М.И. Кузин (1976), А.И. Горбашко (1983, 1993), Г.Р. Аскерханов (1999), А.П. Михайлов (2000, 2010).
Традиции реконструктивной желудочной хирургии в нашем городе были заложены в начале 80-х гг. XX века выдающимися хирургами профессорами А.И. Горбашко и А.П. Михайловым.
Болезни оперированного желудка – это патологические состояния, развивающиеся в отдаленном периоде и являются следствием хирургического вмешательства, при котором резко меняются анатомо-физиологические соотношения и взаимосвязи органов пищеварения, а также нарушаются нейрогуморальные взаимодействия пищеварительного тракта с другими внутренними органами и системами.
Описано и довольно детально изучено более 20 патологических состояний входящих в группу болезней оперированного желудка. Несмотря на такое многообразие, все патологические состояния можно разделить на:
• Функциональные синдромы
• Органические синдромы
• Сочетанные синдромы
Которые в свою очередь могут протекать в легкой степени, средней или тяжелой степени тяжести.
Всем пациентам с тяжелой и в большей части со средней степенью показано оперативное лечение, желательно в сроки до 3 лет после развития патологического синдрома!!!!
Нами разработана диагностическая программа для выявления и уточнения диагноза. Она предусматривает:
• Изучение жалоб, анамнеза заболевания.
• Уточнение характера ранее выполненного оперативного вмешательства по медицинской документации.
• Rg-исследование (формы и размеры пищевода, пищеводно-
желудочного перехода, культи желудка, размеры анастомоза, скорость эвакуации контрастной массы из культи желудка, пассаж по отводящей петле или ДПК, степень заброса в приводящую петлю, наличие органических изменений в культе желудка и области анастомоза).
• Эндоскопическое исследование (состояние слизистой пищевода, культи желудка, отводящей и приводящей петли, ДПК, признаки рефлюкс-гастрита, эзофагита).
• УЗИ и КТ гепатопанкреатодуоденальной зоны.
• Уточнение состояния кислотопродуцирующей и моторно-эвакуаторной функции культи желудка (pH-метрия, манометрия).
При выявлений показаний к оперативному вмешательству, всем пациентам показана предоперационная подготовка, которая включает в себя:
• Диета-терапия (особенно у пациентов с демпинг-синдромом)
• Для замедления эвакуации пищи из культи желудка – холинолитики (ганглерон, атропин или платифилин) в качестве антагонистов серотонина – резерпин или изобарин.
• Противоязвенные препараты
• Контрикал в дозе 20000-30000 ед., Гордокс – 200000–300000 ед., сандостатин или октреотид
• Периоперационная антибиотикопрофилактика.
В большинстве случаев постгастрорезекционные (после резекции желудка) синдромы носят сочетанный характер. Выбор метода реконструкции является одной самых сложных проблем абдоминальной хирургии. При выборе метода реконструкции учитывается более 25 факторов (от характера первичного вмешательства до различных вариантов реконструкции для того или иного патологического состояния и особенностей организма пациента).
Демпинг-синдром
Демпинг-синдром – это совокупность клинических, рентгенологических и лабораторных признаков, развивающихся после резекции желудка вследствие быстрого поступления желудочного содержимого из культи желудка в тонкую кишку. Это самый часто встречающийся функциональный синдром, особенно после операции по способу Бильрот II.
Основной механизм развития демпинг-синдрома – быстрый сброс пищевых масс из культи желудка и стремительное их продвижение по тонкой кишке с раздражением различных рецепторов и развитием вегетативного криза. Чаще всего (75%) демпинг-синдром проистекает по ваго-инсулярному, реже (25%) по симпато-адреналовому типу. По времени возникновения выделяют ранний демпинг-синдром (признаки обнаруживаются в течение 30 мин после приема пищи) и поздний (гипогликемический) демпинг-синдром (через 2 ч после приема пищи).
Характер жалоб при демпинг-синдроме самый разнообразный:
• Сосудистые или нейровегетативные
• Диспептические или абдоминального дискомфорта
• Нарушение метаболического порядка
• Болевой синдром
• Психоневрологические нарушения
Степени тяжести демпинг-синдрома:
I степень: продолжительность не более 30 минут. Пульс и АД меняются не более, чем на 10 уд/мин и мм. рт. ст. II степень: продолжительность 30-60 минут. Пульс и АД меняются на 15 уд/мин и мм. рт. ст. III степень: после любой пищи развивается симптоматика тяжелого вегетативного криза, иногда с обмороком, страхом смерти. После окончания криза наблюдается обильное мочеиспускание. Продолжительность криза – 1-2 часа. Пульс и АД меняются на 20 и более уд/мин и мм. рт. ст. Развивается истощение, утрачивается трудоспособность.
Всем пациентам с тяжелой и в большей части со средней степенью показано оперативное лечение, желательно в сроки до 3 лет после развития патологического синдрома!!!!
Вариантов реконструктивных оперативных вмешательств после демпинг-миндрома множество:
• сужение гастродуоденального анастомоза после резекции желудка по Бильрот-1 (операция Макаренко)
• уменьшение размеров желудочно-кишечного соустья при операции Бильрот-II
• образование дополнительного кишечного резервуара из спаренных меж собой кишечных петель (операция Пота);
• реконструкция желудочно-кишечного соустья из Бильрот-II в операцию Бильрот-I
• реконструкция в способ Ру
• реконструкция с изоперистальтическим кишечным трансплантантом между культей желудка и 12 перстной кишкой (операция Захарова-
Генлея);• реконструкция с антиперистальтическим сегментом тощей кишки между культей желудка и 12-перстной кишкой (операция Геррингтона);
• Реконструктивная гастроеюнопластика
Но только правильно выбранный, иногда единственный, вариант реконструкции дает хороший результат!
Хроническое нарушение дуоденальной проходимости (ХНДП)
Хроническое нарушение дуоденальной проходимости (ХНДП) – это клинический симптомо-комплекс органической (механической) или функциональной природы, характеризующийся повышением давления в двенадцатиперстной кишке и затруднением продвижения (пассажа) пищевого химуса по двенадцатиперстной кишке, задержкой его эвакуации в нижележащие отделы тонкой кишки. Выделяют органические (механические) и функциональные формы, которые подразделяются на первичные и вторичные.
Это патологическое состояние встречается достаточно часто. Так при язвенной болезни ХНДП выявляется у 17-50% пациентов, а при холецистите и панкреатите у 25-36%. Однако, как показал опыт, даже высококвалифицированные врачи недостаточно информированы о клинике, диагностике, особенностях хирургической тактики и принципах лечения данной патологии.
ХНДП характеризуется тем, что с прогрессированием заболевания развиваются патологические изменения в соседних органах. Так, со стороны желудка наблюдается: дуодено-гастральный рефлюкс, гастрит, прогрессирование язвенной болезни; со стороны печени: холестаз, желчнокаменная болезнь, холангит, стеноз терминального отдела холедоха; поджелудочная железа: рецидивирующий панкреатит; кроме того, отмечается атрофический дуоденит, а так же синдром мальабсорбции и белково-энергетическая недостаточность.
Принципы лечения ХНДП:
Механические формы требуют хирургического лечения. Операция должна проводиться как можно раньше – до развития необратимых изменений в соседних органах (гепатобилиарная система, поджелудочная железа, желудок) и в слизистой оболочке двенадцатиперстной кишки
Функциональные формы ХНДП, а также с неустановленной этиологией лечатся консервативными методами
Принципы хирургического лечения механических форм ХНДП: устранение причины нарушения проходимости двенадцатиперстной кишки создание оптимальных условий для пассажа пищевых масс и соков по двенадцатиперстной кишке или исключение последней из этого акта создание условий для нормализации деятельности органов, функционально связанных с двенадцатиперстной кишкой: билиарного тракта, поджелудочной железы, желудка.
Описано больше 10 способ хирургической коррекции ХНДП. Выбор способа зависит от формы заболевания, от сопутствующих патологических состояний, а так же от состояния пациента. В своей работе мы отдаем предпочтение реконструкции по способу Ру дополненной операцией Стронга.
Синдром приводящей петли
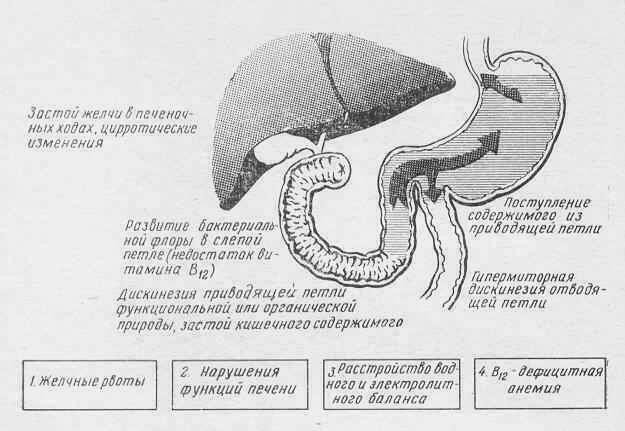
Синдром приводящей петли возникает после резекции желудка по Бильрот II вследствие нарушения эвакуации дуоденального содержимого и попадания части съеденной пищи в приводящую петлю тощей кишки, что приводит развитию целого комплекса патологических реакции.
Степени тяжести синдрома приводящей петли:
I степень: распирающие боли в правом подреберье, срыгивание или рвота желчью, облегчающие боль. Частота приступов 2 раза в месяц или реже.
Трудоспособность пациентов обычно сохранена
II степень: боль в правом подреберье, рвота желчью 2-3 раза в неделю, мучительная тошнота (50%).
Характерно: снижение массы тела и трудоспособности
III степень: боль в правом подреберье, рвота желчью ежедневно (до 500 мл.).
Выражены диспепсические явления. Потеря вкусовых ощущений (15%). Дефицит желчных кислот приводит к нарушению всасывания жиров и жирорастворимых витаминов, истощению. Трудоспособность утрачивается
Рентгенография при синдроме приводящей кишки
Виды оперативных вмешательств при синдроме приводящей петли:
• Реконструкция по Ру-Опокину
• Перевод резекции желудка из Бильрот-II в Бильрот-I
• Энтеро-энтероанастомоз по Брауну;
• Подшивание приводящей петли к малой кривизне желудка;

После резекции желудка с наложением желудочно-тонкокишечного анастомоза и межкишечного анастомоза по Брауну. Создаются условия для циркуляции пищи и дуоденального содержимого по тонкокишечной отводящей и приводящей петлям в результате порочно-функционирующего межкишечного анастомоза.
Выбор метода реконструктивной операции зависит от состояния органов гепато-панкреато-дуоденальной зоны. При отсутствии противопоказания – возможна реконструкция в Бильрот-I, во всех остальных случаях приоритет остается за способом Ру.
Ру стаз-синдром
Ру стаз-синдром – нарушение моторно-эвакуаторной функции культи желудка и отводящей петли тонкой кишки после резекции желудка по способу Ру. Ру стаз-синдром имеет смешанное происхождение (Van der Mijle):
Ваготомия
Нарушениями моторики
Ретроградная перистальтика (возникновению эктопических водителей ритма в петле Ру) (Miedema and Kelly).
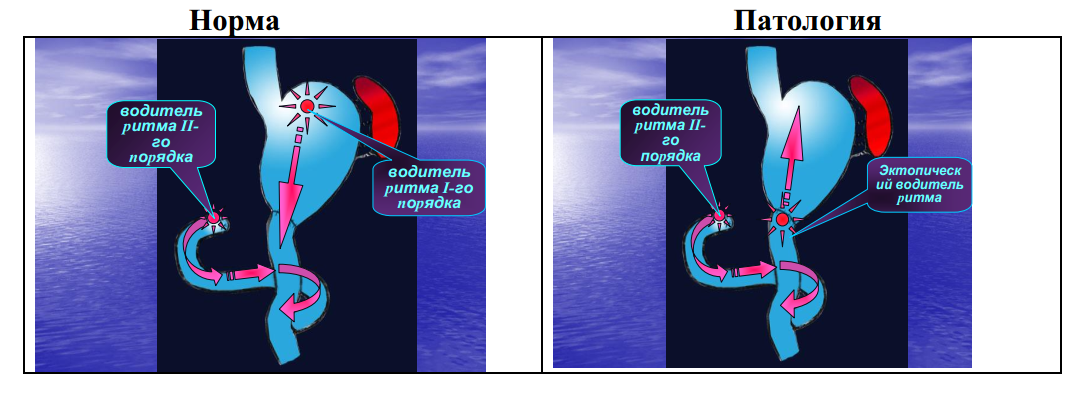
Развивается почти в 100% случаев!
Единственным методом реконструктивной операции, в данной ситуации, является реконструкция в Бильрот-I. А при развитии синдрома малого желудочка – экстирпация культи желудка.
Пептические язвы
Пептические язвы анастомозов довольно грозное осложнение, которое развивается в отдаленные сроки после оперативного вмешательства и имеет тенденцию к развитию таких жизнеугрожающих осложнениям, как:кровотечение, перфорация, пенетрация с формированием свищей, стеноз
(сужения) зоны анастомоза.
Причины образования пептических язв:
• Экономная резекция
• Неполноценная ваготомия
• Сохраненный привратник
• Синдром Золлингера – Эллисона
• Атипичное расположение зоны G – клеток
• Синдром Вермера (Множественная эндокринная неоплазия )
В 12-18% случаев причину установить не удается.
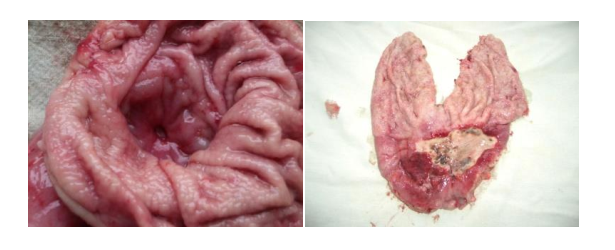
Объемы оперативных вмешательств при пептических язвах:
• Гастротомия культи желудка, прошивание кровоточащей или ушивание перфоративной язвы
• Гастротомия культи желудка, прошивание/ушивание ПЯ, стволовая ваготомия культи желудка
• Реконструктивная ререзекция желудка (двойная, тройная)
• Энуклеация ульцерогенной аденомы.
• Экстирпация культи желудка
Пост гастроэнтеростомический синдром
От гастроэнтеростомии, как от метода лечения осложнений язвенной болезни отказались еще в 30-е года. Однако до сих пор, периодический встречаются пациенты, которым были выполнены подобного рода операции.
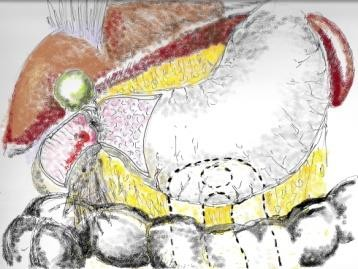
Выделяют три основных постгастроэнтеростомических синдрома:
• Рубцовый стеноз желудочно-кишечного соустья
• Порочный круг гастроэнтероанастомоза
• Язва гастроэнтероанастомоза
Кроме хорошо известных и описанных осложнений, мы в своей практике наблюдали интересный клинический случай. У пациента было сочетание 2 осложнений декомпенсированного стеноза язвы выходного отдела и кровотечение из хронической язвы ДПК, после формирование гастро- энтероанастомоза.
Все виды постгастроэнтеростомических синдромов являются показанием к хирургическому лечению в связи, с высоким риском осложнений.
Постваготомические синдромы (ПВС) – патологические состояния, развивающиеся у 40-50% пациентов в различные сроки после ваготомии. Выделяют следующие виды постваготомических синдромов:
• Постваготомическая дисфагия
• Постваготомическая диарея
• Рецидив язвы
• Нарушение опорожнения желудка (стаз, каскадный желудок)
• Демпинг-синдром
• Желчнокаменная болезнь
Степени тяжести постваготомических синдромов:
• Легкая степень – больные сохраняют трудоспособность. ПВС
купируется диетой или консервативной терапией
• Средняя степень – сопровождается снижением трудоспособности, иногда существенным. Периодически требуется стационарное лечение
• При тяжелой степени – трудоспособность полностью утрачена, больные нуждаются в регулярном стационарном лечении.
Всем пациентам с тяжелой степенью показано оперативное лечение, желательно в сроки до 3 лет после развития патологического синдрома!!!!
Постваготомическая дисфагия развивается в раннем послеоперационном периоде (7-14 сутки) и проявляется нарушением акта глотания, что может быть обусловлена как функциональными аспектами (вагусная деинервация), так и воспалительной реакцией слизистой оболочки пищевода в результате нарушения функции кардиального отдела желудка (рефлюкс-эзофагит).
Затрудненное глотание с течением времени самостоятельно исчезает и в отдаленном периоде встречается крайне редко.
Лечение: диета (полужидкая пища), спазмолитики и антихолинергические препараты. При тяжелой постваготомической дисфагии показана пневмодилатация пищеводно-желудочного перехода.
Постваготомическая диарея – встречается у больных (до 30 %), перенесших стволовую ваготомию, редко — после селективной проксимальной ваготомии. Проявляется внезапным, без позывов, началом диарии, изменением окраски кала (приобретает более светлую окраску, что объясняется разбавлением пигмента кала) и внезапным исчезновением поноса.
Клинически различают три степени тяжести синдрома: легкая тепень – жидкий стул бывает 1-2 раза в неделю средняя степень – от 2 раз в неделю до 5 раз в сутки тяжелая степень – приступы поноса возникают внезапно, более 5 раз в сутки – 3-5 дней.
Лечение комплексное: диета с ограничением жидкой пищи, углеводов, молока; препараты, нормализующие моторику кишечника (атропин, бензогексоний, церукал, реглан), связывающие желчные кислоты (холестирамин).
• Хирургические методы лечения применяют при тяжелой постваготомической диарее – резекция желудка Рецидив язвы встречается у 8—14% пациентов, преимущественно в первые 3 года, после органо-сохраняющих операций с ваготомией с локализацией в 75 % случаев в ДПК, а в 25 % — в антральной части желудка. Этим пациентам показано дообследование и выяснение причин повторного образования язвы:
• неполная ваготомия, реиннервация
• нарушение опорожнения желудка (стеноз привратника вследствие рубцевания язвы после селективной проксимальной ваготомии, пилоропластики);
• местные факторы (дуоденогастральный рефлюкс с развитием хронического атрофического гастрита; нарушение кровообращения;
снижение сопротивляемости слизистой оболочки);
• экзогенные факторы (алкоголь, курение, медикаментозные средства);
• эндокринные факторы (гипергастринемия, синдром Золлингера — Эллисона).
Различают три варианта клинического течения рецидива язвы после ваготомии:
• бессимптомное, когда язву обнаруживают во время эндоскопического исследования;
• рецидивирующее с длительными светлыми промежутками;
• персистирующая язва с характерной периодичностью и сезонностью обострений.
Диагностика: желудочная секреция (неадекватное снижение базальной и максимальной продукции соляной кислоты).
Лечение: консервативное. В случаях развития осложнений (стеноз выходного отдела желудка кровотечение) показано хирургическое лечение.
Выбор метода повторной операции зависит от основной причины, приведшей к рецидиву язвы!
Нарушение опорожнения желудка (гастростаз, каскадный желудок) является результатом угнетения моторики желудка и проявляется чувством тяжести, дискомфорта и полноты в эпигастрии, рвотой пищей.
Диагностика: рентгенологическое исследование и эндоскопия, с помощью которых должна быть исключена механическая природа гастростаза – рубцовое сужение или образование пептической язвы в области пилоропластики. Лечение гастростаза функциональной природы консервативное: аспирация содержимого желудка назогастральным зондом, инфузионная терапия, бензогексоний, метоклопрамид (церукал, реглан). При безуспешности консервативной терапии показано хирургическое лечение.
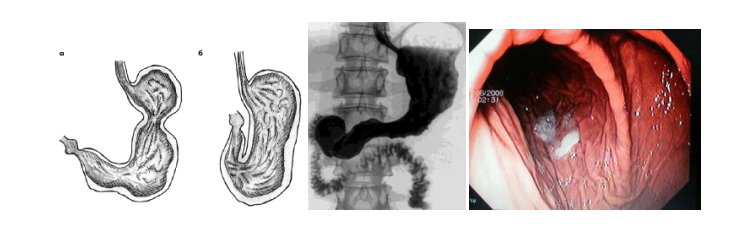
Деформации желудка в виде «песочных часов», каскадный желудок, желудок в форме улитки, рога – проявляется чувством тяжести и переполнения после приема пищи, плохим аппетитом, тошнотой и рвотой после приема пищи, дефицитом массы тела.
Диагноз устанавливается на основании Rg-исследования:
• «песочных часов» (двуполостной желудок)
• Желудок в форме «улитки»
• «Каскадный» желудок
Кроме того, при эндоскопическом исследовании возможно определяются косвенных признаков деформации желудка.